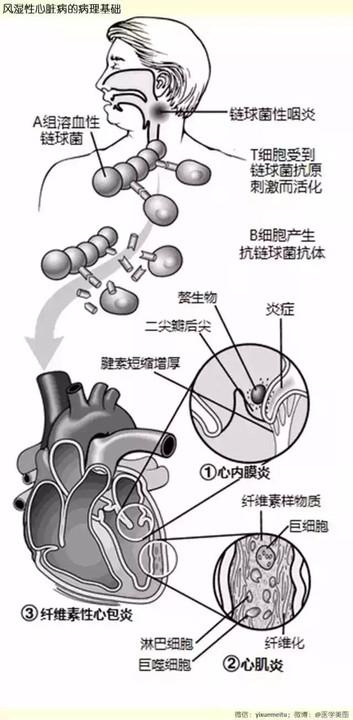
风湿性心脏病,也称为风湿性心瓣膜病,是风湿热活动引起的、以心脏瓣膜病变为主要特征的一种心脏病,其根本病因是A组溶血性链球菌感染后引发的自身免疫反应。
(图片来源网络,侵删)
整个病理变化过程可以分为三个主要阶段:风湿性全心炎;2. 慢性期(瓣膜器质性病变);3. 后遗症期(心力衰竭等)。
第一阶段:急性风湿性全心炎
这是风湿热的急性期病变,通常在链球菌感染后2-3周发生,其病变特点是“灶性”和“增殖性”,主要影响心脏的所有三层结构,因此称为“全心炎”。
风湿性心内膜炎
这是风湿性心脏病最具特征性的病变,主要累及心瓣膜。
- 好发部位:最常受累的是二尖瓣,其次是主动脉瓣,三尖瓣和肺动脉瓣极少受累,病变通常发生在瓣膜的心房面(二尖瓣)或心室面(主动脉瓣)的关闭缘。
- 肉眼观:
- 早期,瓣膜闭锁缘上出现单排、细小(1-2mm)、半透明、灰白色的疣状赘生物,称为“疣状赘生物”。
- 这些赘生物与瓣膜粘连不紧密,容易脱落,形成栓子。
- 镜下观:
- 赘生物由血小板和纤维蛋白构成,其下方的瓣膜组织中有Aschoff小体(风湿肉芽肿)。
- Aschoff小体是风湿性炎的病理特征,由以下细胞组成:
- Aschoff细胞:一种特殊的大细胞,胞质丰富,嗜碱性,核呈枭眼状或毛虫状,是增生的巨噬细胞。
- 淋巴细胞、浆细胞:浸润。
- 纤维母细胞:后期出现。
- 结局:反复发作的风湿性心内膜炎,导致瓣膜长期、反复的炎症和修复过程,最终引起瓣膜增厚、变硬、卷曲、缩短以及瓣叶之间和瓣膜与腱索之间的粘连,从而造成瓣膜口的狭窄和/或关闭不全。
风湿性心肌炎
- 病变特点:心肌间质内的“灶性”、“间质性”炎症。
- 肉眼观:心脏轻度肿大,质地较软,切面纹理不清。
- 镜下观:
- 在心肌细胞之间,特别是小血管周围,出现Aschoff小体。
- 间质中有淋巴细胞、浆细胞、嗜酸性粒细胞等炎性细胞浸润。
- 心肌细胞可发生变性、坏死。
- 临床表现:可引起心悸、胸闷、心律失常(如P-R间期延长)等。
风湿性心包炎
- 病变特点:通常为浆液性或浆液纤维蛋白性炎症,是一种纤维素性炎。
- 肉眼观:
- 心包脏层和壁层变得粗糙,失去光泽。
- 心包腔内可见浆液性渗出液(心包积液)或纤维素性渗出物,外观如“线毛”或“面包渣”,因此也称为“绒毛心”。
- 结局:渗出物可被吸收,也可发生机化,导致心包脏层和壁层粘连增厚,形成“缩窄性心包炎”,但这种情况在风湿性心脏病中相对少见。
第二阶段:慢性期(瓣膜器质性病变)
这是急性风湿性心内膜炎反复发作、长期迁延的结果,也是临床上“风湿性心脏病”的主要表现,病变主要局限于心瓣膜,其他炎症病变基本消退。

(图片来源网络,侵删)
主要病理变化:瓣膜变形
反复的炎症-损伤-修复过程,导致瓣膜发生以下不可逆的器质性改变:
- 瓣膜增厚、变硬:瓣膜内大量纤维组织增生,失去原有的弹性和柔韧性。
- 瓣叶卷曲、缩短:纤维化收缩导致瓣膜形态改变。
- 瓣膜间粘连:相邻的瓣叶或瓣叶与心壁/腱索之间发生纤维性粘连。
- 腱索增粗、缩短:附着在瓣膜上的腱索也发生纤维化,进一步影响瓣膜功能。
瓣膜功能障碍
上述形态学改变直接导致瓣膜口发生狭窄和/或关闭不全。
-
二尖瓣狭窄:
- 机制:瓣叶增厚、粘连,导致瓣口呈“鱼口状”,开放受限。
- 后果:左心房血液流入左心室受阻,导致左心房压力增高、显著扩张肥大,进而引起肺静脉和肺毛细血管压力升高,导致肺淤血、肺水肿,长期可导致肺动脉高压,进而右心室肥大扩张,最终发展为右心衰竭。
- 听诊:心尖部可闻及舒张期隆隆样杂音。
-
二尖瓣关闭不全:
 (图片来源网络,侵删)
(图片来源网络,侵删)- 机制:瓣叶增厚、卷曲,或腱索缩短,导致瓣口在收缩期不能完全闭合。
- 后果:左心室收缩时,部分血液反流回左心房,导致左心房容量和压力都增高,左心室为了代偿,也发生肥大扩张,长期可导致左心衰竭和肺循环高压。
- 听诊:心尖部可闻及收缩期吹风样杂音。
-
主动脉瓣狭窄:
- 机制:瓣叶增厚、钙化,瓣口狭窄。
- 后果:左心室射血阻力增大,导致左心室向心性肥厚,最终可发展为左心衰竭。
- 听诊:主动脉瓣听诊区可闻及收缩期喷射性杂音。
-
主动脉瓣关闭不全:
- 机制:瓣叶变形、脱垂,导致瓣口在舒张期关闭不严。
- 后果:主动脉的血液在舒张期反流回左心室,使左心室容量负荷过重,导致左心室离心性肥大和扩张,最终发展为左心衰竭。
- 听诊:主动脉瓣听诊区可闻及舒张期叹气样杂音。
临床上,常以一种瓣膜损害为主,也可合并其他瓣膜损害,形成联合瓣膜病。
第三阶段:后遗症期
长期的瓣膜功能障碍和血流动力学改变,最终会导致一系列严重的并发症和心力衰竭。
- 心房颤动:特别是左心房显著扩大时,最常见的心律失常。
- 心力衰竭:是风湿性心脏病最主要的死亡原因,长期的心脏负荷过重最终导致心肌功能衰竭。
- 血栓栓塞:由于心房颤动和血流淤滞,心腔(尤其是左心耳)内容易形成血栓,血栓脱落可引起脑栓塞、肾栓塞、肢体动脉栓塞等。
- 感染性心内膜炎:受损的瓣膜表面粗糙,容易滋生细菌,形成感染性心内膜炎,使病情急剧恶化。
- 肺部感染:长期肺淤血导致患者抵抗力下降,易并发肺部感染。
| 阶段 | 核心病变 | 特点 | 主要后果 |
|---|---|---|---|
| 急性期 | 风湿性全心炎 | 灶性、增殖性炎症,累及心内膜、心肌、心包。 | Aschoff小体形成,疣状赘生物,心包积液。 |
| 慢性期 | 瓣膜器质性病变 | 急性炎症反复发作,导致瓣膜纤维化、变形。 | 瓣膜狭窄和/或关闭不全(二尖瓣最常见)。 |
| 后遗症期 | 心力衰竭及并发症 | 长期血流动力学改变和心脏负荷过重。 | 心衰、房颤、血栓栓塞、感染性心内膜炎等。 |
简而言之,风湿性心脏病的病理变化始于链球菌感染引发的自身免疫攻击,在心脏形成特征性的Aschoff小体和炎症;急性期过后,反复的炎症修复过程最终摧毁了心脏瓣膜的正常结构和功能,导致瓣膜狭窄和/或关闭不全,并由此引发一系列严重的临床后果。




